قوز قرنیه چیست؟ علائم، علل و روش های درمانی نوین
قوز قرنیه یا کراتوکونوس یکی از بیماریهای چشمی است که باعث تغییر شکل قرنیه چشم میشود. این بیماری میتواند باعث کاهش دید، تاری و حتی اختلالات شدید در بینایی شود. در این مقاله بهطور کامل به بررسی این بیماری، علائم، علل، روشهای درمان و پیشگیری از آن خواهیم پرداخت.
فهرست مطالب:
قوز قرنیه چیست؟
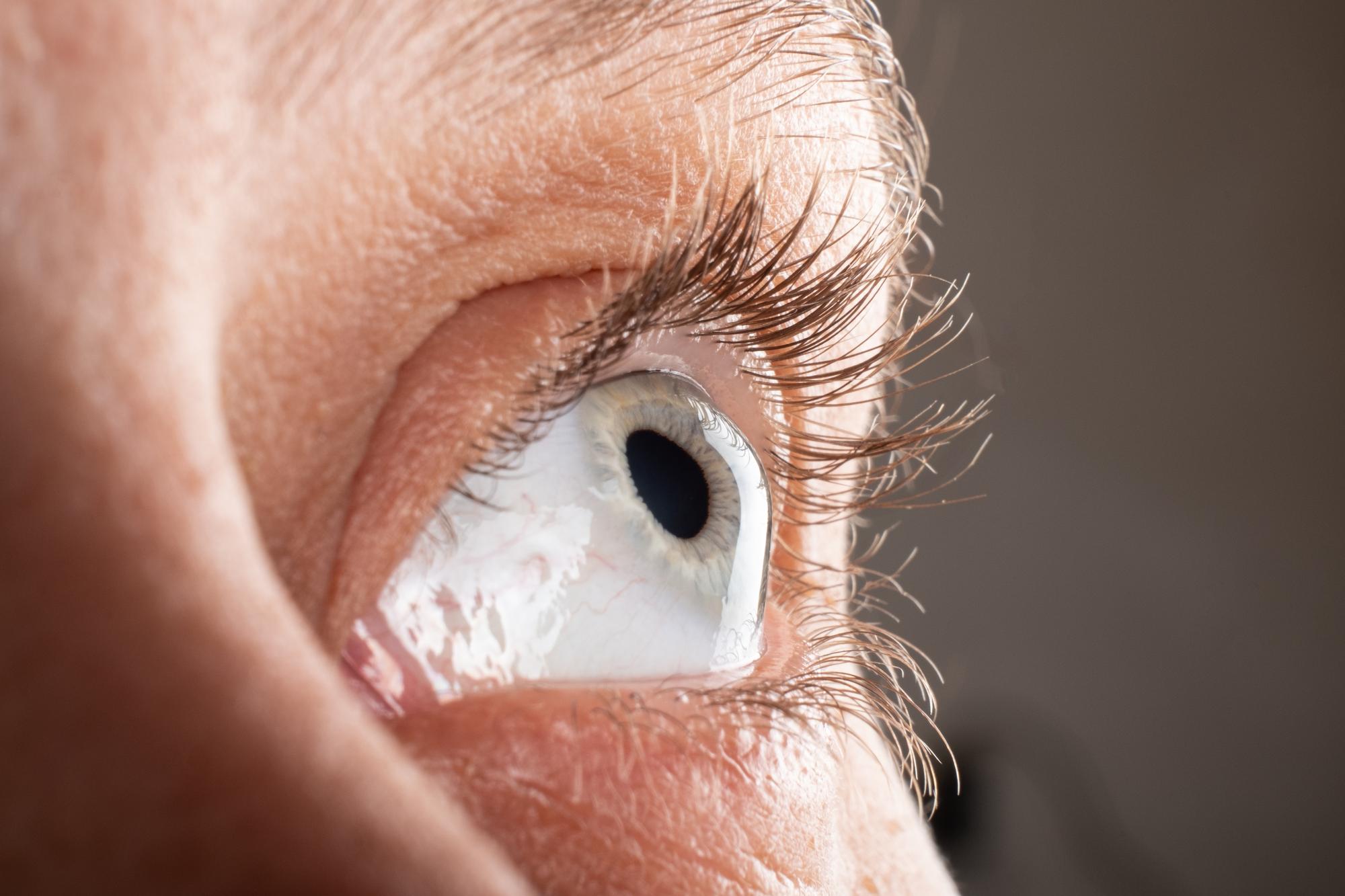
قوز قرنیه (Keratoconus) یک اختلال پیشروندهی چشمی است که در آن قرنیه، به جای شکل گنبدی طبیعی خود، نازک و مخروطیشکل میشود. این تغییر باعث پراکندگی نور و کاهش کیفیت بینایی میشود. به طوری که نور بهدرستی روی شبکیه متمرکز نمیشود و در نتیجه، کیفیت بینایی کاهش پیدا میکند. این بیماری معمولاً در دوران نوجوانی یا اوایل دهه سوم زندگی آغاز میشود.
تاثیر قوز قرنیه بر بینایی
تغییر شکل قرنیه باعث ایجاد مشکلاتی مانند تاری دید، حساسیت به نور و کاهش وضوح دید میشود. در مراحل پیشرفته، بیمار ممکن است برای دید واضح نیاز به استفاده از لنزهای خاص یا انجام عمل جراحی داشته باشد.
علل قوز قرنیه
علت قوز قرنیه دقیق این بیماری ناشناخته است، اما عوامل ژنتیکی، مالش شدید چشم، و برخی بیماریهای زمینهای میتوانند نقش داشته باشند:
عوامل ژنتیکی
یکی از عوامل اصلی در بروز قوز قرنیه، ژنتیک است. افرادی که سابقه خانوادگی این بیماری را دارند، بیشتر در معرض خطر هستند. تحقیقات نشان میدهد که ژنهای مرتبط با ساختار و مقاومت قرنیه میتوانند در ایجاد این بیماری نقش داشته باشند.
عوامل محیطی
عواملی مانند مالش مکرر چشم، استفاده طولانیمدت از لنزهای تماسی، آلرژیها و حتی قرار گرفتن در معرض اشعه UV میتوانند خطر ابتلا به قوز قرنیه را افزایش دهند. همچنین، بیماریهایی که منجر به ضعف بافتهای بدن میشوند، ممکن است با این بیماری مرتبط باشند.
علائم قوز قرنیه
علائم اولیه
- تاری دید
- افزایش حساسیت به نور
- دیدن هالهها در اطراف منابع نورانی
- تغییرات مکرر در نمره عینک یا لنز
- کاهش وضوح دید
علائم پیشرفته
- افزایش آشفتگی در بینایی
- عدم توانایی در استفاده از عینک برای تصحیح دید
- نازکی و برجستگی محسوس قرنیه
- کاهش شدید کیفیت بینایی، حتی با استفاده از لنز
کجا میتوان قوز قرنیه را درمان کرد؟
اگر شما یا یکی از نزدیکانتان با مشکل قوز قرنیه مواجه هستید، مراجعه به یک مرکز تخصصی چشمپزشکی اولین و مهمترین گام در مسیر درمان است. کلینیک قوز قرنیه بیمارستان نور با بهرهگیری از پیشرفتهترین تجهیزات و تخصص پزشکان باتجربه، خدمات متنوعی برای تشخیص و درمان این بیماری ارائه میدهد. برای آشنایی بیشتر با روشهای درمانی و رزرو نوبت، به صفحه درمانگاه قوز قرنیه مراجعه کنید.
نمونههای دید در قوز قرنیه
بیماران مبتلا به قوز قرنیه معمولاً تغییرات زیر را در بینایی خود تجربه میکنند:
- تاری دید: در مراحل اولیه، بیماران متوجه میشوند که اشیاء واضح نیستند و تصاویر محو به نظر میرسند.
- چند تصویر شدن اجسام (چند بینی): مشاهدهٔ اشیاء بهصورت تکراری یا چندگانه، بهویژه در نور کم.
- دیدن هاله یا نورهای پراکنده: اطراف منابع نوری (مانند چراغهای خیابان یا چراغ ماشینها) هالههای نورانی دیده میشوند.
- حساسیت به نور: بیماران ممکن است نسبت به نور شدید یا تغییرات ناگهانی نور حساسیت نشان دهند.
- کاهش وضوح دید بهویژه در شب: در هنگام رانندگی شبانه یا خواندن نوشتههای دور، وضوح دید بهشدت کاهش پیدا میکند.
این مشکلات ممکن است با گذر زمان و پیشرفت بیماری تشدید شوند، به همین دلیل تشخیص زودهنگام بسیار مهم است.
چگونه قوز قرنیه تشخیص داده میشود؟
ابزارها و روشهای تشخیصی
تشخیص قوز قرنیه نیاز به معاینه دقیق چشمپزشکی دارد. ابزارهای مورد استفاده شامل:
- توپوگرافی قرنیه: این روش برای بررسی شکل و انحنای قرنیه استفاده میشود و تغییرات ناشی از قوز قرنیه را نشان میدهد.
- پاخیمتری: این روش ضخامت قرنیه را اندازهگیری میکند.
- تصویربرداری با استفاده از تکنولوژیهای پیشرفته: مانند ( تصویربرداری مقطعی نوری) OCT
هیدروپس و قوز قرنیه
هیدروپس حالتی است که به طور ناگهانی همراه با کاهش شدید دید و درد در بیمار ایجاد میشود. این حالت معمولاً در قوز قرنیه پیشرفته بروز میکند و علت آن پارگی لایه های خلفی قرنیه در اثر نازکی شدید و کشیدگی این لایه ها می باشد. به دلیل وجود رشته های عصبی فراوان در قرنیه این حالت با درد توأم می باشد.
هیدروپس یکی از عوارض قوز قرنیه است و به دلیل ورود مایع به داخل قرنیه رخ میدهد. این وضعیت باعث تورم و کدر شدن قرنیه میشود و نیاز به درمان فوری دارد.
قوز قرنیه و عمل لیزیک به منظور برداشتن عینک
انجام لیزر برای حذف عینک به چند روش انجام میشود که عبارتند از:
- فمتولیزیک
- فمتواسمایل
- PRK
انجام دو روش اول یعنی فمتولیزیک و فمتواسمایل به دلیل ایجاد برش در قرنیه در بیماران قوز قرنیه (حتی موارد مشکوک به قوز قرنیه) ممنوع می باشد و انجام آن باعث بدتر شدن قوز قرنیه میشود؛ اما انجام PRK با روش خاص (Topo-guided) که در آن دستگاه اگزایمر لیزر با استفاده از عکس قرنیه بیمار، اصلاح دید را مطابق با قرنیه بیمار انجام می دهد امکان پذیر می باشد.
برای انجام PRK شرایط خاصی از نظر ضخامت قرنیه، شدت بیماری، سن بیمار و نمره چشم باید وجود داشته باشد و همه بیماران قوز قرنیه کاندید مناسبی برای این روش نمی باشد.
PRK حتما باید همراه با عمل CXL (که باعث استحکام قرنیه میشود) انجام شود و به تنهایی انجام آن ممنوع می باشد. برای انجام لیزر PRK گاهی برای برداشتن اپی تلیوم قرنیه از لیزر (PTK) استفاده میشود.
مالش غیرطبیعی چشم
مالش مکرر و شدید چشم یکی از عوامل مهمی است که میتواند منجر به تشدید قوز قرنیه شود. این عادت بهویژه در افرادی که آلرژیهای چشمی دارند یا دچار خارش مداوم چشم هستند، بیشتر دیده میشود. مالش غیرطبیعی باعث فشار به قرنیه شده و میتواند منجر به نازک شدن تدریجی آن شود.
چگونه مالش چشم آسیب میرساند؟
- تغییر شکل قرنیه: فشار وارده در اثر مالش، شکل گنبدی قرنیه را مختل کرده و آن را به حالت مخروطی در میآورد.
- پارگی فیبرهای کلاژن: مالشهای شدید میتوانند به تخریب ساختار داخلی قرنیه منجر شوند.
- افزایش خطر عفونت: مالش دستهای آلوده به چشم، ریسک ورود باکتریها و ایجاد عفونت را افزایش میدهد.
چگونه از مالش چشم جلوگیری کنیم؟
- استفاده از قطرههای اشک مصنوعی برای تسکین خشکی و خارش.
- درمان آلرژیها و تحریکات چشمی با مشورت پزشک.
- پوشیدن دستکش یا محافظ هنگام خواب برای افرادی که بهصورت ناخودآگاه چشمهایشان را مالش میدهند.
اجتناب از این عادت، نقش مهمی در پیشگیری از پیشرفت قوز قرنیه ایفا میکند.
درمانهای قوز قرنیه
برای مدیریت و درمان قوز قرنیه روشهای مختلفی وجود دارد که بر اساس شدت بیماری انتخاب میشوند.
اهداف درمان قوز قرنیه
درمان قوز قرنیه با دو هدف عمده انجام میگیرد:
هدف اول متوقف کردن پیشرفت بیماری است که به وسیله عمل CXL انجام میگیرد.
هدف دوم تأمین دید مناسب برای بیمار می باشد که برای این منظور میتوان از کنتاکت لنز و در صورت عدم تحمل لنز و یا نبود شرایط لازم برای استفاده از لنز (از جمله مشکلات محیط کار)، استفاده از روشهای دیگر مانند رینگ های قرنیه و یا لیزر قرنیه ضرورت پیدا میکند.
استفاده از عینک در مراحل اولیه بیماری کمک کننده می باشد اما با پیشرفت بیماری و افزایش آستیگمات نامنظم، عینک قادر به اصلاح دید بیمار نخواهد بود. با توجه به اینکه بیمار قوز قرنیه قادر به استفاده از لنزهای تماسی در تمام ساعات شبانه روز نمی باشد داشتن عینک کمکی بسیار مفید است. تعیین نمره و تجویز عینک برای بیمار قوز قرنیه باید توسط اپتومتریست مجرب و آشنا با قوز قرنیه انجام شود.
لنزهای تماسی سخت یا لنزهای هیبریدی میتوانند به بهبود دید بیماران کمک کنند. این لنزها شکل قرنیه را تصحیح کرده و نور را بهصورت یکنواخت به شبکیه هدایت میکنند.
هدف از تجویز لنز تماسی در بیماران دارای قوز قرنیه افزایش حدت بینایی بیماران می باشد. انتخاب لنز برای این بیماران براساس انحنای قرنیه و میزان ریفراکشن آنها صورت می گیرد و شامل لنزهای زیر می باشد:
- نرم یا Soft
- سخت یا RGP
- هیبریدی (Hybrid)
- اسکلرال (Scleral)
لنزهای سخت یا RGP، گام اول جهت اصلاح قوزقرنیه می باشند. لنزهای سخت با کمک لایه اشکی زیر لنز، سطح نامنظم قرنیه را به سطح منظم تبدیل می کنند و در نتیجه دید شفافی برای بیمار فراهم می آورند. این دید بسیار با کیفیت تر از عینک یا لنزهای توریک است.
نگهداری و مراقبت از این لنزها بسیار آسان است، ولی ایراد بزرگ آنها احساس جسم خارجی در چشم و حرکت لنز بر روی چشم می باشد. البته بعد از گذشت حدود ۸ هفته تحمل لنز بسیار راحت تر می شود. از دیگر مشکلات لنز احتمال افتادن آن در حین پلک زدن یا حرکت ناگهانی چشم هست که این مورد به خصوص برای ورزشکاران بسیار مهم می باشد. تنوع قطر در لنزهاي سخت این امکان را فراهم می آورد که مشکل حرکت لنز کمتر شود. فیت و انتخاب لنزهای سخت بسیار مهم هست و دقت زیادی باید کرد تا سلامت قرنیه حفظ شود.
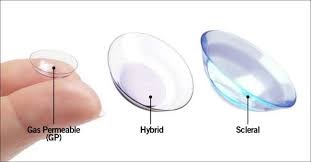
انواع لنز برای قوز قرنیه
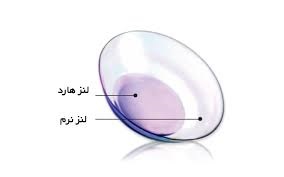
لنز سخت یا RGP
لنزهای سخت یا RGP، گام اول جهت اصلاح قوزقرنیه می باشند. لنزهای سخت با کمک لایه اشکی زیر لنز، سطح نامنظم قرنیه را به سطح منظم تبدیل می کنند و در نتیجه دید شفافی برای بیمار فراهم می آورند. این دید بسیار با کیفیت تر از عینک یا لنزهای توریک است.
نگهداری و مراقبت از این لنزها بسیار آسان است، ولی ایراد بزرگ آنها احساس جسم خارجی در چشم و حرکت لنز بر روی چشم می باشد. البته بعد از گذشت حدود 8 هفته تحمل لنز بسیار راحت تر می شود. از دیگر مشکلات لنز احتمال افتادن آن در حین پلک زدن یا حرکت ناگهانی چشم هست که این مورد به خصوص برای ورزشکاران بسیار مهم می باشد. تنوع قطر در لنزهاي سخت این امکان را فراهم می آورد که مشکل حرکت لنز کمتر شود. فیت و انتخاب لنزهای سخت بسیار مهم هست و دقت زیادی باید کرد تا سلامت قرنیه حفظ شود.



لنز نرم یا Soft
جهت اصلاح دید برای افرادی که دارای قوزقرنیه در مراحل ابتدایی هستند و یا بیمارانی که تحمل لنزهای سخت را ندارند، می توان از لنزهای نرم استفاده کرد. این لنزها بسیار راحت و قابل تحمل می باشند، ولی بیماران از نظر دید رضایت زیادی ندارند. البته لنزهای نرم توریک به نام Kerasoft با طراحی خاص و متریال سیلیکون هایدروژل نیز موجود هست که نسبت به لنزهای معمولی چرخش کمتری دارند و دید بهتری ایجاد می کنند.


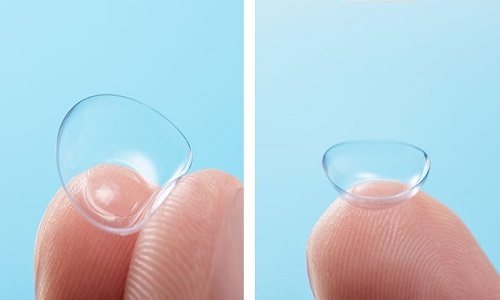
لنز هیبریدی (Hybrid)
لنز هیبرید گزینه دیگری جهت اصلاح بینایی برای بیماران کراتوکونوس می باشد. لنز هیبریدی ترکیبی از دو لنز هارد (سخت) در مرکز و سافت (نرم) در پیرامون می باشد که در نتیجه بیماران دید خوب لنز هارد را در کنار راحتی لنز سافت تجربه می کنند. ایراد اصلی این لنزها مدت زمان استفاده کوتاه، على رغم قیمت بالای آن می باشد که گاهی برای بیماران به صرفه نیست. مطالعه بیشتر داخل لینک : (لنز هیبریدی)

لنز اسکلرال (Scleral)
آخرین و بهترین گزینه جهت اصلاح دید برای قورقرنیه، به خصوص در موارد پیشرفته و برای کسانی که تحمل لنز هارد را ندارند و یا به طور مکرر دچار خراشیدگی قرنیه می شوند، لنزهای اسکلرال می باشد که از نظر متریال کاملا شبیه لنزهای سخت بوده و نسبت به اکسیژن بسیار نفوذ پذیر می باشد.
این لنزها قطر بزرگتری نسبت به لنزهای هارد دارند و بر روی اسکلرا یا سفیدی چشم تکیه می کنند. لنز اسکلرال با قرنیه تماسی نداشته و بين سطح قرنیه و لنز فضایی ایجاد شده و داخل این فضا با سرم فیزیولوژی یا اشک مصنوعی پر می شود و در نتیجه راحتی بسیار زیادی را برای بیماران فراهم می آورد.
لنزهای اسکلرال به دو دسته mini scleral و full scleral تقسيم میشوند. لنزهای mini scleral بین ۱۵ تا ۱۸ میلیمتر قطر دارند. لنزهای full scleral قطر بالاتر از ۱۸ میلیمتر دارند. معمولاً برای اصلاح دید در قوزقرنیه، لنزهاي mini scleral کفایت می کنند.
از نظر میزان بینایی لنز اسکلرال برتری نسبت به لنز سخت ندارد ولی از نظر راحتی و تحمل لنز و عدم احساس جسم خارجی و حفظ سلامت قرنیه بسیار بهتر می باشد. همچنین از لنزهاي اسکلرال جهت درمان خشکی چشم استفاده می شود. ایراد این لنز در مقایسه با هارد هزینه بالای آن می باشد.

این روش به تقویت بافت قرنیه و جلوگیری از پیشرفت بیماری کمک میکند. در این عمل، از اشعه UV و یک ماده شیمیایی خاص برای استحکام بیشتر قرنیه استفاده میشود.
مطالعه بیشتر درباره عمل CXL
عمل CXL چگونه انجام میشود؟
این عمل از سال ۱۹۹۸ در سویس و آلمان متداول گردید، در این عمل از ماده ریبوفلاوین (ویتامینB۲) و اشعه ماوراء بنفش برای محکم شدن قرنیه نازک و جلوگیری از پیشرفت بیمار استفاده می شود. این روش تنها راه شناخته شده جراحی برای جلوگیری از پیشرفت بیماری قوز قرنیه می باشد. میزان موفقیت این عمل در پیشگیری از پیشرفت بیماری تا ۹۷ درصد موارد می باشد و در صورت پیشرفت بیماری بعد از انجام آن قابل تکرار است.
مدت زمان عمل CXL
انجام این عمل بین نیم تا یک ساعت بسته به روش انتخابی جراح و دستگاه مورد استفاده زمان می برد. با توجه به اینکه پیشرفت بیماری بعد از ۳۵ تا ۴۰ سالگی نامحتمل می باشد، انجام این عمل بعد از این سنین کمتر ضروری می باشد.
پس از انجام این جراحی دید بیمار تا چند هفته کمتر از قبل بوده اما با گذشت ۲ تا ۳ ماه دید به میزان قبلی برگشت و در بعضی موارد باعث بهترشدن دید بیمار می شود. این عمل گاهی به تنهایی و گاهی همزمان با اعمال جراحی دیگر مانند رینگ های قرنیه و یا لیزر قرنیه انجام میشود.
انجام لیزر قرنیه همراه با عمل CXL (همزمان) از دو دهه قبل مطرح و با موفقیت انجام میشود. هدف از انجام لیزر قرنیه بهتر شدن دید بدون عینک و با عینک بیمار میباشد. انجام این جراحی نیاز بیمار به عینک و یا لنز تماسی را کاهش داده و کیفیت زندگی بهتری را تجربه می نماید.
برای انجام جراحی بیمار باید شرایط خاصی از نظر ضخامت قرنیه و سن و نمره چشم را دارا باشد. با انجام عکس برداری های لازم از قرنیه جراح می تواند تکنیک جراحی مناسب برای بیمار را انتخاب و دستگاه لیزر نیز براساس عکس هایی که از قرنیه بیمار گرفته شده تابش را به طور خاصی برای قرنیه بیمار طراحی و اجرا می نماید.
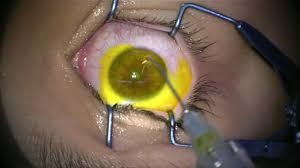
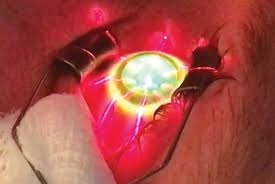
لیزر قرنیه برای بهتر شدن دید بدون عینک و با عینک بیمار انجام میشود و هدف نهایی انجام آن برداشتن کامل عینک نمی باشد اگرچه با انجام این لیزر، ساعات نیاز به عینک و یا کنتاکت لنز کاهش پیدا میکند و بیمار از کیفیت زندگی بهتری برخوردار میشود. لیزر قرنیه در بیماران قوز قرنیه تنها با روش PRK و یا روش PTK انجام میشود و استفاده از روش های فمتولیزیک و اسمایل در این بیماران ممنوع می باشد.
برای انجام این عمل دستگاه لیزر باید مجهز به نرمافزار خاص انجام این نوع لیزر باشد و نیز دستگاه عکس برداری خاص این بیماران در دسترس باشد. معمولاً دستگاه عکس برداری با دستگاه لیزر لینک بوده و لیزر براساس عکس قرنیه بیمار، بطور خاص برای همان قرنیه انجام میشود.
نتیجه نهایی دید بعد از عمل لیزر معمولاً بعد از ۳ ماه مشخص می شود.
از عوارض قابل ذکر عمل بروز عفونت و یا کدورت قرنیه می باشد؛ البته این عارضه نادر و در صورت بروز، مشکلات خاص خود را دارد.
انجام پیوند قرنیه به عنوان آخرین راه حل درمانی و در عین حال روش درمانی مناسب از اوایل قرن بیستم مورد استفاده قرار گرفته و در بیش از ۹۰ درصد موارد با موفقیت همراه است. با این حال باید در نظر داشت که این جراحی با پروسه طولانی (حدود ۲ سال) همراه و احتمال پس زدن بافت پیوندی و یا بازگشت قوز قرنیه قرنیه روی بافت پیوندی همیشه وجود خواهد داشت.
پیوند به صورت لایه ای و یا تمام ضخامت بسته به شرایط چشم و انتخاب جراح انجام میشود. باید توجه داشت که بعد از انجام پیوند برای تأمین دید بیشتر و بهتر نیاز به انجام جراحی های تکمیلی مانند لیزر قرنیه و یا لنزهای داخل چشمی و یا روشهای دیگر ضروری می باشد و در مواردی نیز پس از انجام پیوند، به دلیل پس زدن پیوند و یا عدم تأمین دید مناسب، اقدام به پیوند مجدد اجتناب ناپذیر می باشد.
پیوند قرنیه به معنای برداشتن قسمت مرکزی قرنیه بیمار (۸ میلی متر مرکزی) و تعویض آن با قرنیه ای است که بانک چشم در اختیار جراح قرار می دهد. این تعویض می تواند به شکل تمام ضخامت و یا به شکل لایه ای انجام شود. انتخاب هر کدام از دو روش به نظر جراح و شرایط چشم در زمان عمل بستگی دارد.
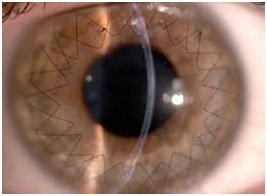
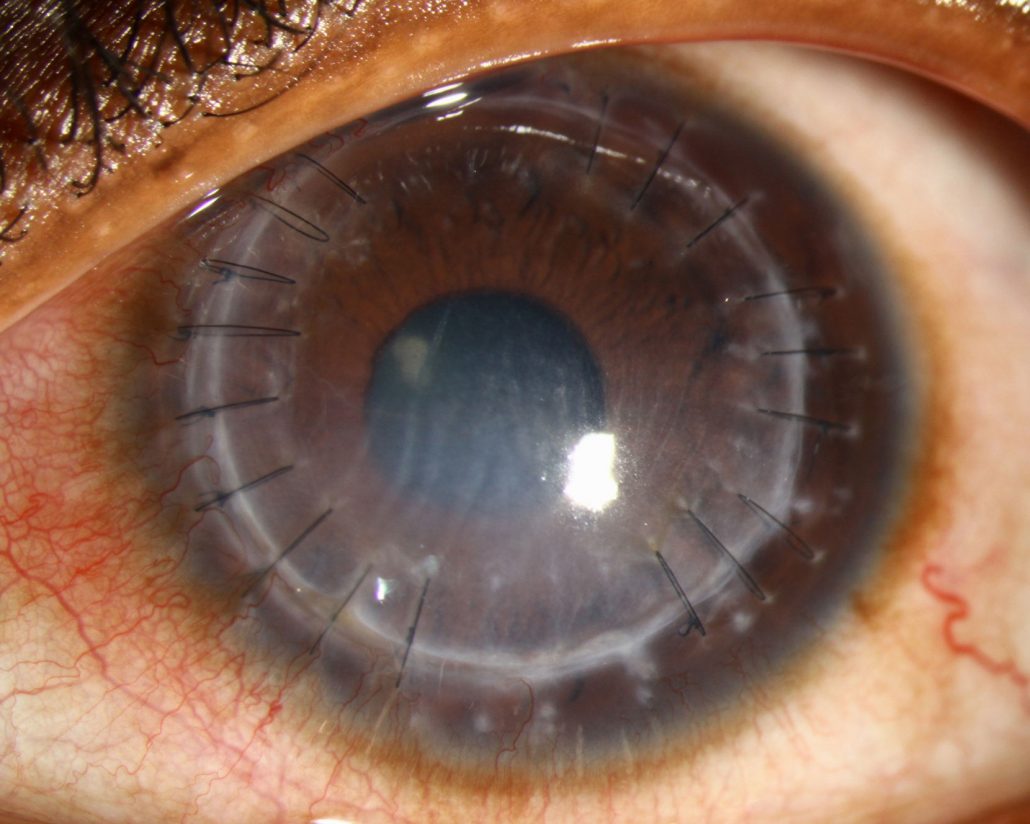
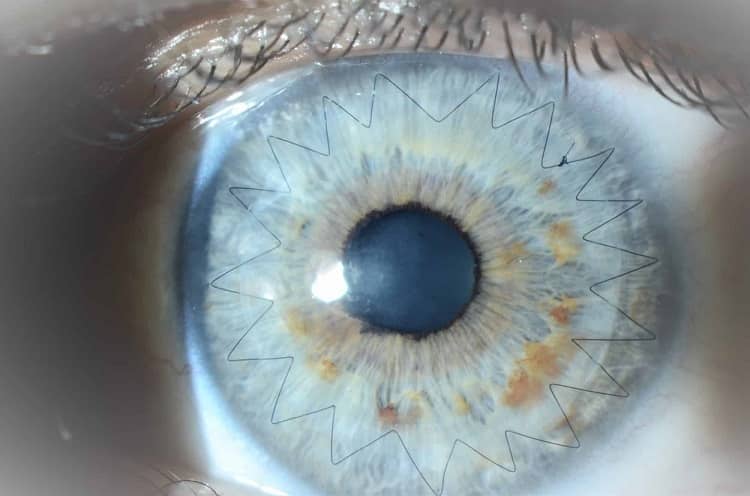
عمل پیوند در قوز قرنیه تنها زمانی لازم است که بیمار به دلیل پیشرفت بیماری قادر به تحمل لنز تماسی نبوده و با روشهای دیگر مانند رینگ قرنیه دید بیمار قابل اصلاح نباشد و یا اینکه کدورت قرنیه مانع بهتر شدن دید با لنز و یا جراحی دیگر شود. عمل پیوند قرنیه با ۹۰ درصد موفقیت همراه بوده و به طور متوسط تا ۲۰ سال و گاهی زمان بیشتری برای بیمار دید مناسب را تأمین می کند. قبلا ۱۵ درصد بیماران قوز قرنیه نیاز به پیوند قوز قرنیه پیدا می کردند، اما امروزه با وجود عمل CXL و نیز وجود لنزهای تماسی مناسب از نظر جنس و طراحی، نیاز به پیوند قرنیه در بیماران کاهش چشمگیری داشته است.
تکرار این مطلب بسیار مهم است که پیوند قرنیه همیشه آخرین راه حل است و بیمار باید تمامی اقدامات دیگر از جمله لنز تماسی، عمل CXL، عمل رینگ قرنیه و لیزر قرنیه را در صورت امکان انجام داده و در صورت عدم تأمین دید مناسب، اقدام به پیوند نماید.
نکات مهم در پیوند قرنیه
عمل پیوند قرنیه بدون ریسک نبوده و احتمال عفونت پیوند، جدا شدگی شبکیه، آب سیاه، آب مروارید و یا عوارض بیهوشی وجود دارد. طبیعی است هر کدام از این عوارض در صورت بروز قابل درمان و جراحی می باشند.
پیوند قرنیه در هر زمان بعد از عمل و حتی سال ها بعد، امکان پس زدن توسط سیستم ایمنی بیمار را دارد که البته در اکثر موارد با دارو قابل درمان می باشد؛ اما در مواردی باعث از بین رفتن پیوند و نیاز به پیوند مجدد می شود.
انجام پیوند به معنای این نیست که بیمار بعد از پیوند نیاز به عینک و یا لنز تماسی نداشته باشد. میزان دید بیمار بعد از پیوند قابل پیشبینی نیست و در اکثریت موارد نیاز به عینک، لنز تماسی و یا روشهای جراحی اصلاح دید مانند لیزر و یا لنزهای داخل چشمی ضروری است.
زمان بهبودی و بازگشت دید بعد از عمل پیوند طولانی و گاه تا ۲ سال و حتی بیشتر طول میکشد و این تأخیر میتواند روی تحصیل، کار و حتی وضعیت خانوادگی بیمار اثرات مستقیم داشته باشد، به همین دلیل پیوند قرنیه باید آخرین انتخاب درمانی باشد.
انجام پیوند قرنیه برای بار دوم و سوم شانس موفقیت پیوند را کاهش میدهد.
تکنیک های پیوند قرنیه
انجام پیوند قرنیه از سال ۱۹۰۵ در جهان آغاز شده و در ایران سالیانه چند هزار پیوند قرنیه توسط جراحان مجرب انجام می شود. قرنیه های پیوندی توسط بانک چشم کشور ما که مطابق با بالاترین استانداردهای جهانی مشغول به کار می باشد تأمین میشود. برای انجام عمل ابتدا قرنیه شخص فوت شده در عرض چند ساعت اولیه فوت خارج گردیده و در محفظه های خاص به بانک چشم منتقل میشود.
در بانک چشم قرنیه مذکور از نظر سلامتی و بیماریهای مختلف قابل انتقال از طریق بافت، بررسی دقیق شده و پس از اطمینان از سلامتی، قرنیه پیوندی در محلولهای خاص در اختیار جراح گذاشته میشود. جراحی پیوند قرنیه ترجیحاً با بیهوشی عمومی انجام می شود، اما در شرایط خاص امکان جراحی با بی حسی موضعی نیز وجود دارد و انتخاب یکی از این دو روش با نظر جراح و متخصص بیهوشی می باشد.
در اتاق عمل ۸ میلی متر مرکزی قرنیه با وسیله خاصی برداشته شده و ۲۵/۸ میلی متر مرکزی قرنیه پیوندی با نخ ده صفر به جای آن روی قرنیه بیمار دوخته میشود. عمل حدود یک ساعت طول کشیده و در اغلب موارد گوشه خارجی پلک بیمار هم دوخته میشود و بعد از یک تا دو هفته بخیه پلک برداشته میشود. استفاده از قطره آنتی بیوتیک تا زمان جوش خوردن سطح قرنیه پیوندی (معمولاً ۲ هفته) ادامه یافته، اما قطره کورتن ماهها و گاهی سال ها بعد از عمل باید استفاده شود.
برداشتن بخیه پیوند معمولاً از ۳ ماه بعد از عمل شروع و بسته به میزان آستیگمات بیمار و نیز جوش خوردن زخم پیوند، برداشتن بخیه تا ۱۲ الی ۱۸ ماه بعد از عمل زمان خواهد برد. با برداشتن بخیه دید بیمار به تدریج بهبود می یابد. معمولاً در ۶ ماه اول نباید انتظار دید خوبی را داشت و دید نهایی بعد از برداشتن تمام بخیه ها به دست می آید.
در بعضی موارد لازم است به دلیل شل شدن و یا باز شدن خودبخودی بخیه، بیمار مجدداً به اتاق عمل برده شود و بخیه تعویض گردد. همانطور که ذکر شد بعد از کشیدن بخیه ها، تصمیم گیری در مورد انجام جراحی های بعد برای بهبود بیشتر و مناسب تر دید بیمار انجام می گیرد.
این رینگ ها از جنس پلاستیک سخت به نام PMMA ساخته شده و در داخل تونل هایی که به وسیله لیزر در ضخامت قرنیه ایجاد می شود قرار داده می شوند. با قرار گرفتن رینگ در قرنیه، قرنیه از حالت مخروطی خارج شده، میزان آستیگمات و نزدیک بینی و اعوجاج بینایی کاهش پیدا میکند و دید بیمار بهتر می شود.
مطالعه بیشتر درباره رینگ قرنیه
این عمل در بیمارانی که قادر به تحمل لنزهای تماسی نبوده و یا به دلیل شرایط کاری قادر به استفاده از لنز نباشند برای تأمین دید بهتر جایگزین مناسبی می باشد. ضمن اینکه به دلیل کاهش قوز و یا شکل مخروطی قرنیه، تحمل لنز را برای بیمار راحت تر می کند. این عمل می تواند به تنهایی و یا همراه با CXL برای جلوگیری از پیشرفت بیماری انجام شود.
انجام جراحی رینگ قرنیه در بسیاری از موارد، مانند CXL، نیاز بیمار به عمل پیوند قرنیه را از بین میبرد و لذا در صورت داشتن شرایط حتما باید قبل از انجام پیوند به عنوان اقدام درمانی در نظر گرفته شود.
قوز قرنیه تا چند سالگی ادامه دارد؟
این بیماری معمولاً در سنین نوجوانی یا اوایل جوانی شروع میشود و تا دهه سوم یا چهارم زندگی پیشرفت میکند. پس از آن معمولاً پیشرفت بیماری کند یا متوقف میشود.
جدیدترین درمان قوز قرنیه چیست؟
روشهای جدید مانند پیوند لایهای قرنیه (DALK) و لنزهای سفارشی میتوانند بهطور موثری دید بیماران را بهبود بخشند.
آیا قوز قرنیه قابل پیشگیری است؟
خوشبختانه بله، با انجام عمل CXLکه با استفاده ازریبوفلاوین (ویتامینB۲) و اشعه ماوراء بنفش (UV)انجام میشود، بیماری در ۹۷ درصد موارد متوقف میشود. پس از انجام CXL بیمار باید مرتب هر ۶ ماه و یا یک سال بسته به شدت بیماری و سن بیمار ویزیت شود. اقدام بسیار مهم بعدی در پیشگیری از بروز و پیشرفت بیماری، عدم مالش چشم است. مالیدن چشم نیروی زیادی را بر قرنیه ضعیف بیمار وارد کرده و باعث افزایش فشار چشم تا ۱۰ برابر میزان طبیعی میشود. درمان دارویی بیمارهای دچار آلرژی چشم (که عامل مالش چشم می باشد) و پیشگیری از مالش چشم الزامی است.
درمان قطعی قوز قرنیه در موارد حاد چیست؟
در موارد شدید، پیوند قرنیه میتواند بهعنوان درمان قطعی در نظر گرفته شود. این روش زمانی انجام میشود که دیگر روشهای درمانی کارساز نباشند.
درمان خانگی قوز قرنیه چیست؟
اگرچه درمان خانگی قطعی برای قوز قرنیه وجود ندارد، اما رعایت بهداشت چشم، استفاده از قطرههای روانکننده و پرهیز از مالش چشم میتواند به کاهش علائم کمک کند.
درمان قطعی قوز قرنیه با طب سنتی ممکن است؟
هیچ شواهد علمی مبنی بر درمان قطعی قوز قرنیه با طب سنتی وجود ندارد. این روشها ممکن است علائم را بهبود دهند، اما برای درمان قطعی نیاز به مداخلات پزشکی است.
کدام بیماریهای چشمی باعث ایجاد قوز قرنیه میشوند؟
بیماریهایی مانند کراتوکونژنکتیویت آلرژیک و سندروم داون میتوانند خطر ابتلا به قوز قرنیه را افزایش دهند.
روش تشخیص بیماری کراتوکونوس چشم چیست؟
تشخیص این بیماری از طریق معاینه چشمپزشکی، توپوگرافی قرنیه و پاکیمتری (اندازهگیری ضخامت قرنیه) انجام میشود.
آیا قوز قرنیه باعث نابینایی میشود؟
قوز قرنیه بهخودیخود باعث نابینایی نمیشود، اما در صورت عدم درمان میتواند به کاهش شدید بینایی منجر شود.
آیا با قوز قرنیه میتوان عملهای لازک، لیزیک و PRK را انجام داد؟
این عملها برای افراد مبتلا به قوز قرنیه توصیه نمیشود، زیرا میتوانند باعث تشدید بیماری شوند.
قوز قرنیه در کودکان ممکن است؟
بله، قوز قرنیه میتواند در کودکان نیز رخ دهد، بهویژه در کودکانی که سابقه خانوادگی این بیماری را دارند.
عوارض بعد از عمل قوز قرنیه
برخی از عوارض ممکن شامل التهاب، عفونت، و کاهش موقت دید میباشند. با این حال، بیشتر این عوارض با مراقبت صحیح قابل کنترل هستند.
آیا فرد مبتلا به قوز قرنیه میتواند گواهینامه رانندگی دریافت کند؟
بله، اما بسته به شدت بیماری، ممکن است نیاز به استفاده از عینک یا لنز داشته باشد.
قوز قرنیه باعث معافیت سربازی میشود؟
در بسیاری از موارد، شدت قوز قرنیه میتواند به معافیت پزشکی از سربازی منجر شود. این موضوع باید توسط کمیسیون پزشکی نظام وظیفه بررسی شود.
از کجا بفهمیم قوز قرنیه داریم؟
اگر علائمی مانند تاری دید، حساسیت به نور، و تغییر مکرر شماره عینک را تجربه میکنید، به یک چشمپزشک مراجعه کنید.
سن شروع قوز قرنیه چه سنی است؟
قوز قرنیه میتواند از ۸ سالگی شروع شود، اما به صورت معمول بین سنین ۱۶ تا ۲۵ سالگی دیده میشود. هر چه سن شروع قوز قرنیه کمتر باشد بیماری پیشرونده تر می باشد. معمولاً بعد از ۴۰ سالگی بیماری قوز قرنیه پیشرفت نمی کند.
آیا در قوز قرنیه هر دو چشم مبتلا می شود؟
قوز قرنیه در اکثر موارد بیماری دو چشمی است و اغلب در یک چشم پیشرفته تر و با کاهش دید شدیدتری همراه است. حتی در مواردی که یک چشم دید طبیعی کاملاً دارد نیز با انجام عکس برداری های خاص میتوان تغییرات قوز قرنیه را در آن چشم مشاهده کرد.
آیا بارداری روی پیشرفت قوز قرنیه اثر دارد؟
بارداری میتواند باعث پیشرفت یا بدتر شدن قوز قرنیه شود و گاهی بیماری با بارداری نمایان می شود، حتی بیمارانی که برای جلوگیری از پیشرفت قوز قرنیه عملCXL را انجام داده اند و پیشرفت بیماری آنها متوقف شده است، با بارداری دچار پیشرفت مجدد می شوند و باید CXL را تکرار کنند. با این حال قوز قرنیه مانعی برای بارداری نیست و بیمار میتواند تمام مراحل بارداری و زایمان را طی نماید و تحت نظربودن ایشان توسط چشم پزشک مجرب کافی است.
آیا قوز قرنیه بیماری فامیلی است؟
لزوماً خیر، بیماری در ۱۰ تا ۲۰ درصد موارد فامیلی است و در بقیه موارد بیماری در خانواده دیده نمیشود؛ حتی بیمار بودن پدر و مادر به معنای گرفتار شدن فرزندان به قوز قرنیه نمی باشد و گاهی با گرفتار شدن یکی از والدین (پدر یا مادر) فرزندان نیز گرفتار بیماری میشوند به همین دلیل خویشاوندان درجه یک بیمار حتما باید تحت نظر چشم پزشک قرار گرفته و مرتب از نظر بروز بیماری قوز قرنیه و تشخیص زودرس آن بررسی شوند.
آیا خویشاوندان بیمار باید اقدامات خاصی را انجام دهند؟
۳۳ درصد بستگان بیماران قوز قرنیه دچار تغییراتی در قرنیه میشوند که اغلب با انجام عکس برداری خاصی (توپوگرافی و پاکی متری) این تغییرات مشاهده می شود. بروز این تغییرات در خویشاوندان به معنای وجود بیماری قوز قرنیه و کاهش دید نبوده و تنها در ۲۰ درصد موارد این خویشاوندان دچار بیماری میگردند. خویشاوندان بیمار قوز قرنیه در صورتیکه قصد عمل لیزر قرنیه برای برداشتن عینک را داشته باشند بهتر است از انجام لیزیک خودداری و از روش PRK(یکی از روش های دیگر اصلاح عیوب انکساری) بهره ببرند.
فرزندان بیمار دارای قوز قرنیه چه زمانی باید معاینه و بررسی شوند؟
تمامی کودکان (با یا بدون سابقه خانوادگی قوزقرنیه) در بدو تولد و ۳ سالگی باید از نظر سلامتی دو چشم معاینه شوند. در مورد فرزندان و خویشاوندان بیمار قوز قرنیه، معاینه چشم از نظر قوز قرنیه باید در حدود ۸ سالگی انجام شود. انجام عکس برداری خاص در تشخیص زودرس بیماری در کودکان بسیار کمک کننده می باشد.
آیا استفاده از لنز باعث بهبودی قوز قرنیه و یا بهتر شدن آن می شود؟
خیر؛ استفاده از لنز سخت باعث بهبودی بیمار نمیشود و در حقیقت لنز تا زمانی که روی چشم بیمار قرار دارد باعث دید بهتر می شود، اما در مورد بدتر شدن بیماری با استفاده از لنز تماسی پاسخ هم خیر و هم بله می باشد. اگر لنز تماسی مناسب با قرنیه بیمار انتخاب شده و مرتب توسط متخصص مربوطه کنترل و در صورت لزوم تعویض شود، امکان بدتر شدن وجود ندارد؛ اما در صورتی که لنز تماسی به درستی انتخاب نشده باشد و با پیشرفت قوز قرنیه مجدداً معاینه و لنز تعویض نشود، می تواند باعث کدورت قرینه و پیشرفت بیماری شود.
جمعبندی
قوز قرنیه یک بیماری مهم و قابل مدیریت است که نیاز به توجه و درمان بهموقع دارد. با آگاهی از علائم و انجام معاینات منظم، میتوانید از پیشرفت این بیماری جلوگیری کرده و کیفیت بینایی خود را حفظ کنید. اگر سوالی دارید یا به مشاوره نیاز دارید، با متخصصان ما در بیمارستان تخصصی چشم تماس بگیرید.